Leitlinie zur Diagnostik und Therapie der Multiplen Sklerose
Die Deutsche Gesellschaft für Neurologie veröffentlichte in Zusammenarbeit mit Vertreterinnen und Vertretern der entsprechenden Österreichischen und Schweizer Gesellschaften im Februar 2021 eine neue Leitlinie zur Diagnose und Therapie der Multiplen Sklerose. Ziel der Leitlinie war es, das aktuelle Wissen zur Diagnostik und Therapie der Multiplen Sklerose (und verwandter Erkrankungen) zusammenzufassen und so den behandelnden Neurologinnen und Neurologen eine Handlungsanleitung an die Hand zu geben, um allen Patientinnen und Patienten im gesamten deutschsprachigen Raum eine fundierte und dem aktuellen Stand des Wissens entsprechende Betreuung anbieten zu können.
Die wichtigsten Neuerungen in dieser Leitlinie
Während früher relativ strikt zwischen schubförmiger, sekundär progredienter und primär progredienter Multipler Sklerose unterschieden wurde, wird v.a. die strikte Abgrenzung zwischen schubförmiger und sekundär progredienter Multipler Sklerose mehr und mehr von der Sichtweise abgelöst, dass es sich dabei um ein Kontinuum handelt, bei dem die Schübe langsam weniger und mehr und mehr von einer schleichenden Zunahme von Beschwerden abgelöst werden. Demzufolge unterscheiden wir heute zwischen
- einer aktiven (mit Schüben und/oder neuen Läsionen in der Magnetresonanztomografie (MRT) und progredienten Multiple Sklerose
- einer aktiven und nicht progredienten Multiplen Sklerose
- einer nicht aktiven progredienten Multiplen Sklerose und
- einer nicht aktiven, nicht progredienten Multiplen Sklerose (= stabile Multiple Sklerose)
Diese Einteilung ist dabei nicht nur von theoretischem Interesse, sondern soll auch die Auswahl von Patientinnen und Patienten für bestimmte Immuntherapien in späteren Krankheitsphasen optimieren helfen.
Die Krankheitsstadien der Multiplen Sklerose und ihre Vorläufer
- radiologisch isoliertes Syndrom
- klinisch isoliertes Syndrom
- schubförmig-remittierende Multiple Sklerose
- sekundär progrediente Multiple Sklerose (aktiv/nicht aktiv und progredient/nicht progredient)
- primär progrediente Multiple Sklerose
Eine weitere Neuerung betrifft die Einteilung der Medikamente: Wurden die Immuntherapeutika anhand ihrer Wirkstärke früher in zwei Gruppen unterteilt (mild/moderat und hoch wirksame), so sind wir nun mit einer Dreiteilung konfrontiert.
Eine weitere Neuerung sind konkrete Handlungsanleitungen bzw. Empfehlungen, in welchen Situationen eine Therapie begonnen, gewechselt oder auch beendet werden sollte.
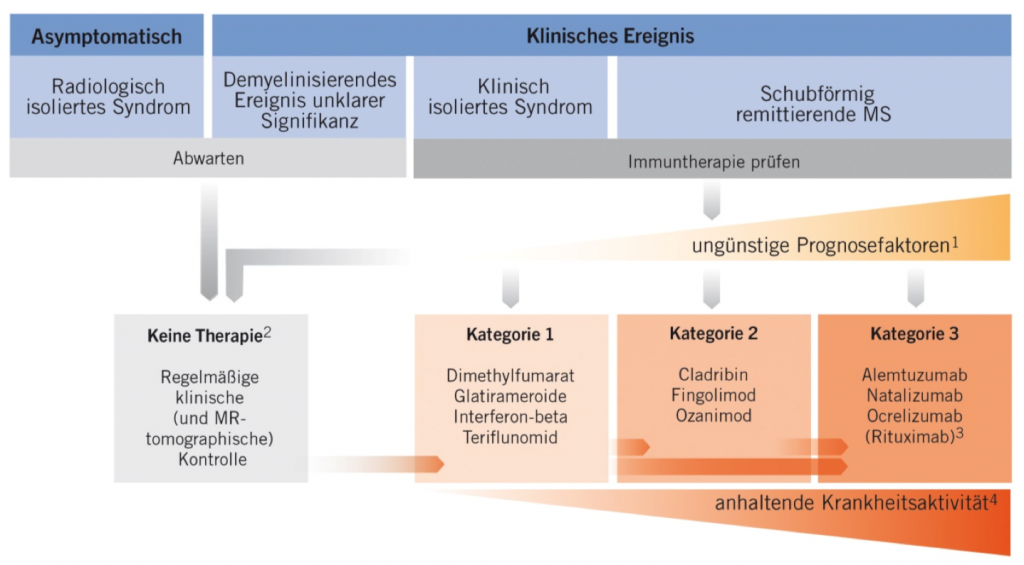
Abb. 1: Therapiealgorithmus bei Ersteinstellung und Therapiewechsel
Therapieentscheidungen in den verschiedenen Phasen der Multiplen Sklerose
Radiologisch isoliertes Syndrom (RIS)
Dabei handelt es sich definitionsgemäß nicht um eine Erkrankung, sondern um einen Zufallsbefund im Rahmen einer MRT-Untersuchung, die aufgrund nicht für Multiple Sklerose typischer Beschwerden (z.B. Kopfschmerzen) durchgeführt wurde und bei der sich im Gehirn Läsionen fanden, die jenen bei einer Multiplen Sklerose ähnlich sind. Anders als bei einer Multiple Sklerose bestanden aber auch bei genauem Befragen dieser Patientinnen und Patienten niemals Beschwerden, die mit Multipler Sklerose einhergehen können.
Das radiologisch isolierte Syndrom stellt keinen Grund für den Start einer Immuntherapie dar. Lediglich in begründeten Einzelfällen (pos. oligoklonale Banden im Liquor oder wiederholte Zunahme der Läsionen im Rahmen von Kontroll-MRTs) können unter ganz bestimmten Umständen Grund für einen Therapiebeginn sein.
Klinisch isoliertes Syndrom (KIS, engl. CIS)
Beim klinisch isolierten Syndrom handelt es sich um die allererste Beschwerde, die nicht unbedingt die Kriterien einer Multiple Sklerose erfüllen muss. Wie der Name „Multiple“ Sklerose bereits suggeriert, ist es für die Diagnose derselben notwendig, mehrfach eine Krankheitsaktivität nachzuweisen. Mehrfach meint dabei zwei Dimensionen, die beide erfüllt sein müssen:
- mehrfach im Raum:
Mindestens zwei für Multiple Sklerose typische Läsionen in unterschiedlichen Regionen des Gehirns müssen in der MRT sichtbar sein. - mehrfach in der Zeit:
Da es sich bei einem klinisch isolierten Syndrom definitionsgemäß um das erstmalige Auftreten von Beschwerden handelt, kann mehrfach in der Zeit nur bedeuten, dass entweder aktive (also kontrastmittelaufnehmende) und inaktive (also nicht kontrastmittelaufnehmende) Läsionen parallel vorhanden sind oder aber im Liquor positive oligoklonale Banden nachweisbar waren.
Ist einer der beiden Punkte nicht erfüllt (also nur eine Läsion in der MRT und/oder keine kontrastmittelaufnehmenden Läsionen und keine oligoklonalen Banden im Liquor), spricht man von einem klinisch isolierten Syndrom. Bei Patientinnen und Patienten mit klinisch isoliertem Syndrom soll eine Immuntherapie begonnen werden. Lediglich in Ausnahmefällen (wenn aufgrund der Beschwerden, des Liquorbefundes und der MRT-Befunde von einer milden Verlaufsform ausgegangen werden kann) ist auch ein abwartendes Verhalten mit regelmäßigen neurologischen Kontrollen und MRT-Untersuchungen möglich.
Schubförmige Multiple Sklerose (RRMS)
Sobald zwei Schübe mit unterschiedlichen Beschwerden aufgetreten sind, ist sowohl die räumliche als auch die zeitliche Ausdehnung (Dissemination) erfüllt, und die Diagnose einer RRMS ist definitiv. Alternativ reicht auch ein Schub, wenn die räumliche und zeitliche Ausdehnung mittels MRT und/oder Liquoruntersuchung nachgewiesen wird.
Patientinnen und Patienten mit RRMS sollten eine Immuntherapie aus der Kategorie 1 (Dimethylfumarat, Glatirameracetat, Interferon-beta oder Teriflunomid) erhalten, Teriflunomid ist jedoch bei Frauen mit nicht abgeschlossenem Kinderwunsch zweite Wahl.
Bei Hinweisen auf einen hochaktiven Krankheitsverlauf sollte schon zu Beginn der Erkrankung eine Therapie aus der Kategorie 2 (Cladribin, Fingolimod, Ozanimod, Ponesimod) oder 3 (Natalizumab, Ocrelizumab, Ofatumumab, Rituximab, sog. Gruppe der CD20-Antikörper) erwogen werden. Solche Hinweise für einen hochaktiven Verlauf können sein:
Schwere Schübe mit ungenügender Rückbildung, häufige Schübe im ersten Jahr, viele Läsionen in der MRT, bleibende Behinderung bereits im ersten Jahr.
Sekundär progrediente Multiple Sklerose (SPMS)
Prinzipiell kann man sich von den derzeit verfügbaren Therapien der SPMS nur bei jenen Patientinnen und Patienten eine Wirksamkeit erwarten, bei denen neben der Progredienz auch noch Hinweise für eine Aktivität bestehen. Äußert sich diese Aktivität im Sinne von Schüben, können Cladribin, Ozanimod, Ponesimod, Siponimod und CD20-Antikörper verwendet werden. Bei ausschließlicher MR-Aktivität und Fehlen von Schüben sollte primär Siponimod verwendet werden, das als einziges dieser Medikamente auch eine Zulassung für die Behandlung der SPMS besitzt.
Primär progrediente Multiple Sklerose (PPMS)
Hier ist lediglich Ocrelizumab zugelassen, in Einzelfällen kann auch das wirkungsgleiche Rituximab Anwendung finden. Erneut gilt, dass ein Ansprechen auf diese Therapie nur bei Hinweisen für eine Krankheitsaktivität (klinisch oder durch Nachweis neuer oder kontrastmittelaufnehmender Läsionen) erwartet werden kann. Auch mit zunehmendem Lebensalter schwindet der Effekt der Therapie, während ihre Nebenwirkungen im Alter zunehmen.
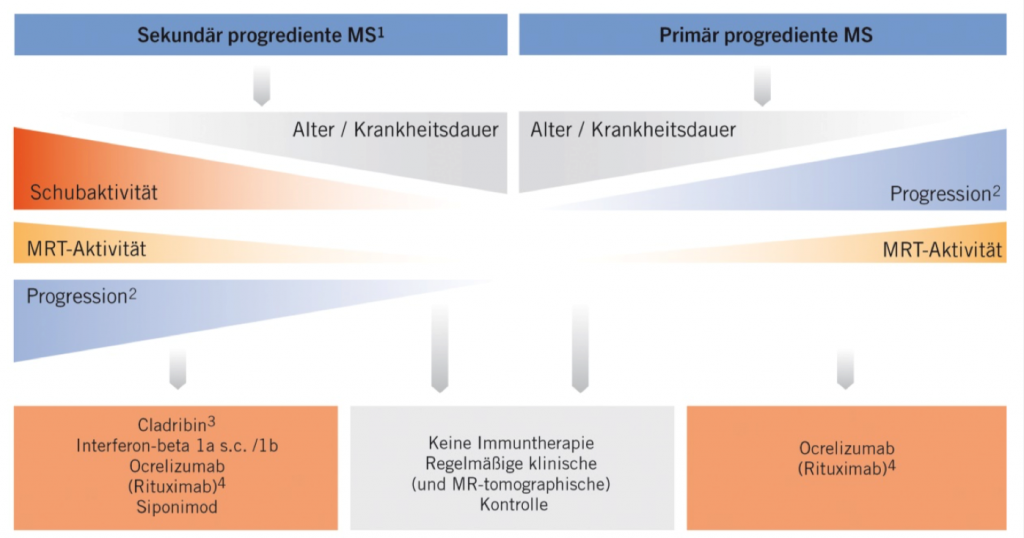
Abb. 2: Therapiealgorithmus bei progredienter Multipler Sklerose
Überwachung einer Immuntherapie
Die Überwachung der Immuntherapie betrifft zwei Aspekte: Zum einen gilt es, die Wirksamkeit einer Therapie zu überprüfen, um möglichst frühzeitig zu erkennen, falls eine Therapie mittelfristig nicht ausreichen sollte, um die Krankheit zu kontrollieren. Zum anderen gilt es, mögliche Nebenwirkungen, welche die Therapie verursacht, so frühzeitig zu erkennen, dass ein bleibender Schaden von den Patientinnen und Patienten abgewendet werden kann.
- Wirksamkeitsmonitoring
Zwei bis vier Mal pro Jahr sollte unter laufender Immuntherapie eine klinisch-neurologische Untersuchung erfolgen. Darüber hinaus sollte sechs und 18 Monate nach Beginn einer neuen Immuntherapie eine MRT (mit Kontrastmittel) durchgeführt werden, um auch bei schubfreien Patientinnen und Patienten eine möglicherweise „verborgene“ Entzündungsaktivität nachweisen zu können. Danach sind weitere MRT-Kontrollen zum Nachweis der Wirksamkeit nur im Einzelfall erforderlich. - Nebenwirkungsmonitoring
Abhängig von der gewählten Therapie sind regelmäßige Laboruntersuchungen, MRT-Kontrollen, augen- und hautärztliche Kontrollen oder auch Überprüfungen des Impfstatus oder von therapiespezifischen Biomarkern (z.B. JCV-Antikörper bei Patientinnen und Patienten unter Natalizumab-Therapie erforderlich.
Wechsel einer Immuntherapie
Kommt es unter laufender Immuntherapie, die seit zumindest sechs Monaten in Verwendung ist, zu einer Krankheitsaktivität (objektivierbarer Schub oder Schub mit Zunahme der Läsionen in der MRT), dann sollte auf ein wirksameres Medikament gewechselt werden. Patientinnen und Patienten, die mit einem Medikament der Kategorie 1 behandelt werden, können auf eines der Kategorie 2 oder 3 wechseln, während sich für Patientinnen und Patienten unter laufender Therapie mit einem Medikament der Kategorie 2 primär eines aus der Kategorie 3 anbietet.
Erfolgt ein Wechsel ausschließlich aufgrund von Nebenwirkungen, sollte primär auf ein Präparat der gleichen Kategorie zurückgegriffen werden.
Beendigung einer Immuntherapie
Prinzipiell handelt es sich bei der Immuntherapie der Multiplen Sklerose um eine langfristige Therapie. Bei Patientinnen und Patienten, die vor Einleitung einer Immuntherapie nur eine geringe Krankheitsaktivität aufwiesen und unter laufender Immuntherapie mit einem Präparat der Kategorie 1 keine Krankheitsaktivität zeigen (keine Schübe, keine Zunahme der MRT-Läsionen) kann bei entsprechendem Wunsch eine Therapiepause in Erwägung gezogen werden. In diesem Fall sollten aber über mehrere Jahre klinische und MRT-Kontrollen erfolgen, um eine eventuelle Wiederkehr der Krankheitsaktivität rechtzeitig erkennen und gegensteuern zu können.
Zusammenfassend können die neuen Therapieleitlinien dazu beitragen, dass ein einheitlich hoher Standard in der Diagnose und Behandlung von Menschen mit Multipler Sklerose im gesamten deutschsprachigen Raum umgesetzt werden kann.
Die Kategorisierung der progredienten Multiplen Sklerose in aktiv vs. nicht aktiv und progredient vs. nicht progredient sollte dabei helfen, die nunmehr ersten zur Verfügung stehenden Therapien für dies Form der Multiplen Sklerose vor allem jenen Menschen zukommen zu lassen, die davon am meisten profitieren können. Der explizite Hinweis auf die Notwendigkeit der Überwachung einer Immuntherapie sollte gewährleisten, dass die Wahrscheinlichkeit einer langfristigen Wirksamkeit im ersten Jahr der Therapie kritisch hinterfragt und überprüft wird, um im Falle einer ungenügenden Wirksamkeit rechtzeitig gegensteuern und langfristigen Schaden von den Patientinnen und Patienten abwenden zu können.
Dabei sollen die Leitlinien für die behandelnden Neurologinnen und Neurologen sowie ihre Patientinnen und Patienten kein starres Korsett sein, sondern vielmehr als Leitfaden zur kritischen Auseinandersetzung mit den eigenen Überlegungen und Erfahrungen dienen.
Langfassung der S2k-Leitlinie “Diagnose und Therapie der Multiplen Sklerose, Neuromyelitis Optica Spektrum und MOG-IgG-assoziierte Erkrankungen – Living Guideline”